- 实践技能
- 第十章 常见西医疾病
- 第十八节 急性胰腺炎(简答题)
简答题
看题模式
1
/
4
1.
急性胰腺炎
请写下答案:
收起
正确答案:
【病因病理】
1.病因
胰腺分泌的消化酶的主要成分为胰酶(以胰蛋白酶原为主),在胰腺中呈酶原状态,不会消化胰腺自身组织,当进入十二指肠后才能被激活成胰蛋白酶以消化食物。如酶原在胰腺内被激活,则胰腺被自身所消化,并引起急性胰腺炎。造成酶原被激活的因素如下:
(1)胆汁或十二指肠液反流 胰管和胆总管在进入十二指肠前先形成一共同通道,结石、炎症、蛔虫等胆管疾病可使通道梗阻(通道学说),胆道内压力增高,胆汁逆流入胰管,激活胰酶原,引起自身消化并发生炎症,即急性胰腺炎。十二指肠憩室、胃肠吻合术后或其他情况引起十二指肠淤滞时,十二指肠液可反流至胰管,激活胰酶原并消化自身而发病。
(2)胰管梗阻 胰管狭窄、乳头部位结石、炎症、肿瘤或胆道口括约肌痉挛等,可引起胰管梗阻,使胰腺液排出障碍;暴饮、暴食、酗酒与情绪激动,可使胰腺分泌剧烈增加,形成功能性胰管梗阻,均可使胰管内的压力骤增,引起胰腺泡及胰小管破裂,释出活性胰酶,产生自身消化作用而致病。
(3)十二指肠乳头部位的病变 如邻近十二指肠乳头部位的憩室炎、球部溃疡伴炎症等可引起十二指肠内压升高,致十二指肠液反流入胰管,激活胰酶产生胰腺炎。
(4)其他 如创伤和手术、某些感染(如腮腺炎及伤寒等)、某些药物(如肾上腺皮质激素)、高血钙及高脂血症等,也是诱发急性胰腺炎的因素。动脉硬化、结节性动脉周围炎等致胰腺缺血可使胰腺抵抗力减弱,在其他因素损害下引发胰腺炎。此外,精神、免疫因素亦可诱发本病。
2.病理分型
急性胰腺炎的基本病理变化是水肿、出血和坏死,一般分为间质性(水肿型)和出血性(坏死型)。
(1)急性间质性胰腺炎 表现为间质的水肿、充血和炎细胞浸润,胰腺本身及其周围可有少量脂肪坏死。本型约占急性胰腺炎的90%以上。
(2)急性出血坏死型胰腺炎 腺泡及脂肪组织坏死,血管坏死则破裂出血,腹腔内可有血性渗出液。急性出血性胰腺炎少见,但病情重、预后差。
【临床表现】
急性胰腺炎可见于任何年龄,以青壮年为多,女性较男性发病率高。因病理变化的性质与程度不同,临床表现亦轻重不一。水肿型胰腺炎症状相对较轻,呈自限性经过;出血坏死型胰腺炎起病急骤,症状严重,变化迅速,常伴休克及多种并发症。
1.症状
(1)腹痛 95%的急性胰腺炎患者有腹痛,多呈突然发作,常在胆石症发作后不久,大量饮酒或暴饮、暴食后发病。轻重不一,轻者上腹钝痛,能耐受;重者绞痛、钻痛或刀割痛,常呈持续性伴阵发性加剧。疼痛部位通常在中上腹部,如胰头部炎症为主者,常在中上腹偏右;如胰体、胰尾炎症为主者,常在中上腹部及左上腹,并向腰背放射。疼痛在弯腰或起坐前倾时可减轻。病情轻者腹痛3~5天即缓解。出血坏死型病情发展较快,腹痛持续时间较长,由于渗出液扩散,可引起全腹痛。极少数患者可无腹痛或者极轻微。
(2)恶心、呕吐及腹胀 起病即伴恶心、呕吐,常在进食后发生。呕吐物常为胃内容物,重者可吐出胆汁或咖啡渣样液体,多同时有腹胀,出血坏死型者常腹胀显著,或有麻痹性肠梗阻。
(3)发热 水肿型胰腺炎者可有中度发热(<38.5℃),少数为高热,一般持续3~5天。出血坏死型体温较高,且持续不退,特别是在胰腺炎或腹腔有继发感染时,常呈弛张高热。发热系胰腺炎症或坏死产物进入血液循环,作用于中枢神经系统体温调节中枢所致。
(4)黄疸 黄疸可于发病后1~2天出现,常为短暂性阻塞性黄疸,多在几天内消退。黄疸的发生主要是由于肿大的胰头部压迫胆总管所致。如黄疸持续不退并加深,则多由胆总管结石引起。起病后第2周出现黄疸,一般是由于胰腺炎并发胰腺脓肿或囊肿压迫胆总管所致。少数病人后期可因并发肝细胞损害引起肝细胞性黄疸。
(5)低血压及休克 出血坏死型胰腺炎常发生低血压或休克,在病初数小时内出现,提示胰腺有大片坏死,也可逐渐出现,或在有并发症时出现。休克的发生机理为:①血液和血浆大量渗出,引起血容量不足,血压下降,体液丢失量可达血容量的30%。②呕吐丢失体液和电解质。③胰舒血管素原被激活,血中缓激肽生成增多,可引起血管扩张、血管通透性增加,血压下降。④坏死的胰腺释放心肌抑制因子(MDF)使心肌收缩不良。⑤并发感染或胃肠道出血。
(6)水、电解质及酸碱平衡紊乱 多有轻重不等的脱水,呕吐频繁者可有代谢性碱中毒。出血坏死型者每有明显脱水与代谢性碱中毒,常伴有血钾、血镁降低。因低钙血症引起手足搐搦者,为重症与预后不佳的征兆。
2.体征
(1)全身状况 水肿型者一般情况良好,出血坏死型者因高热、剧烈腹痛、频繁恶心呕吐等表现为窘迫焦虑、表情痛苦、辗转不安、脉率过速、血压降低、呼吸加快。
(2)腹部体征 水肿型者腹部体征较少,上腹有中度压痛,往往与主诉腹痛程度不相称。无腹肌紧张与反跳痛,均有程度不等的腹胀。
(3)出血坏死型胰腺炎体征 上腹压痛显著,当胰腺与胰周大片坏死、渗出或并发脓肿时,上腹可触及肿块,并有肌紧张与反跳痛。出现腹膜炎时,则全腹显著压痛与腹肌紧张。因肠麻痹常有明显腹胀,肠鸣音稀少而低。少数患者因胰酶及坏死组织液穿过筋膜与肌层渗入腹壁下,可见两侧腹部皮肤呈灰紫色斑(Grey-Truiner征)或脐周皮肤青紫征(Cullen征)。胰液渗入腹腔及肠系膜,或经腹膜后途径进入胸导管时,则产生腹膜炎与胸膜炎(左侧多见),胸腹水多呈血性和紫褐色,其中淀粉酶异常增高。亦可发生黄疸。
3.其他表现 急性呼吸衰竭(或成人呼吸窘迫综合征)、急性肾衰竭、循环功能衰竭、胰性脑病、代谢异常、应激性溃疡及上消化道出血、弥散性血管内凝血等危重疾病,为急性胰腺炎主要死亡原因。
4.并发症
(1)局部并发症
1)胰腺脓肿:发生于急性胰腺炎胰腺周围的包裹性积脓,见于重症胰腺炎的后期,多在发病2~3周后出现。
2)胰腺假性脓肿:多见于重症胰腺炎。为急性胰腺炎后形成的有纤维组织或肉芽囊壁包裹的胰液积聚。常在发病后3~4周出现。
(2)全身并发症
1)感染:可引起败血症,早期以革兰阴性杆菌为主,后期常为混合菌,严重病例可合并真菌感染。
2)消化道出血:上消化道出血多由于黏膜糜烂或应激性溃疡所致,下消化道出血可由胰腺坏死贯穿横结肠引起。
(3)多器官功能衰竭:出血坏死型使多器官受累,引起急性呼吸窘迫症、急性肾衰竭、心力衰竭或心律失常、胰性脑病、应激性溃疡、上消化道出血、胸腹腔积液、弥漫性血管内凝血等。
【实验室及其他检查】
1.实验室检查
(1)血清淀粉酶测定 大多数急性胰腺炎病人血清淀粉酶在起病6~12小时即开始升高,于24小时达高峰,48~72小时后下降,5日后恢复正常。因此,病初应反复检查,苏氏(Somogyi)法血清淀粉酶>500苏氏单位/升(或>128温氏单位/升),对本病的诊断有重要意义。在其他急腹症血清淀粉酶也可升高,但多不超过350苏氏单位/升。应注意,出血性胰腺炎时,血清淀粉酶可能正常。
(2)尿淀粉酶测定 肾功能正常者尿淀粉酶在起病12~14小时开始升高,1~2周后恢复正常。所以若就诊较晚,血清淀粉酶测定正常,测定尿淀粉酶仍有意义。尿淀粉酶大于1000苏氏单位/升具有诊断意义。有胸水或腹水的病例,取胸水或腹水检查淀粉酶,对后期病例有助于诊断。
(3)血清脂肪酶测定 血清脂肪酶升高常在起病48~72小时后开始,对早期诊断无帮助,但持续时间较长,可达1~2周。因此,对后期病例血、尿淀粉酶已恢复正常者,脂肪酶测定有助于诊断。
(4)血糖测定 有时血糖升高和尿糖阳性,对诊断和预后有意义。血糖升高超过150mg/dl,是脏器严重损害的表现之一。出血性胰腺炎可有血糖降低(血糖3.9~5.6mmol/L)。
(5)血钙测定 急性胰腺炎时,脂肪被水解后脂肪酸与钙结合,加之甲状腺分泌降钙素增多,可使血钙下降,低于1.75mmol/L者预后不良(正常值2.1~2.55mmol/L)。
(6)血清正铁血白蛋白试验 急性出血坏死型胰腺炎时,血红蛋白的代谢物与白蛋白结合形成正铁血白蛋白。发病后72小时内即可检出,结合临床,对急性出血坏死型胰腺炎早期诊断有帮助。
2.X线检查 腹部平片可发现胆结石及麻痹性肠梗阻,慢性复发性胰腺炎胰腺有钙化。早期X线检查,有利于排除其他急腹症,特别是消化性溃疡合并穿孔。胰头炎症性肿大或胰腺假性囊肿形成,钡餐检查可见十二指肠曲扩大,胃移位。此外,本症还可有肺不张、肺栓塞、肺部炎症浸润等表现。
3.B超检查 B型超声检查,对急性胰腺炎的诊断有很大帮助,可见胰腺肿大,胰内及胰周围回声异常;亦可了解胆囊和胆道情况;后期对脓肿及假性囊肿有诊断意义。
4.其他 早期白细胞升高,计数可达(10~20)×10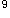 /L,以中性粒细胞升高为主。心电图可显示S-T段压低、T波倒置或双向、Q-T间期延长等改变,可能与休克、缺钾、缺钙或剧烈疼痛有关。腹水时行诊断性穿刺查淀粉酶,可结合临床以辅助诊断。
/L,以中性粒细胞升高为主。心电图可显示S-T段压低、T波倒置或双向、Q-T间期延长等改变,可能与休克、缺钾、缺钙或剧烈疼痛有关。腹水时行诊断性穿刺查淀粉酶,可结合临床以辅助诊断。
【诊断与鉴别诊断】
1.诊断 凡遇到急性上腹部疼痛的病人都应想到急性胰腺炎的可能。暴食或饮酒后突然发生上腹持续疼痛、恶心、呕吐应及时做血、尿淀粉酶测定,必要时做腹水淀粉酶检查,升高达到诊断水准即可确诊为本病。间质性胰腺炎病情轻,预后好,易诊断。而出血坏死型病情重,预后差,有时因症状不典型及淀粉酶正常而不易诊断,故及早明确是否为坏死型对及时救治非常重要。以下征象有利于出血坏死型胰腺炎的诊断:①休克;②腹膜炎;③胸膜炎和肺不张;④消化道出血及皮肤紫癜;⑤弥散性血管内凝血;⑥血钙降低、血糖升高;⑦急性肾衰竭等。
2.鉴别诊断
(1)急性胃肠炎 急性胃肠炎上腹呈阵发性疼痛,恶心、呕吐较为剧烈,伴腹泻,肠鸣音亢进,有不洁饮食史,血液中白细胞及淀粉酶基本正常。
(2)胆石症、急性胆囊炎 常为右上腹阵发性绞痛,可牵涉至右肩,有右上腹肌紧张、压痛、反跳痛和墨菲征阳性,疼痛持续时间短,常有多次胆绞痛发作史。胆道蛔虫时,常突然发作剑突下剧烈绞痛和钻顶感,间歇期可毫无症状,部分病人可吐出蛔虫。
(3)消化性溃疡穿孔 有消化性溃疡病史,多突发急性上腹剧痛并迅速蔓延至右下腹及全腹,病人烦躁、出冷汗、脉速、腹式呼吸消失、上腹部压痛及反跳痛明显,腹肌呈板样强直,病人不敢辗转,叩诊肝浊音界消失,X线检查膈下有游离气体。化验检查血清淀粉酶偏高。
(4)急性肠梗阻 多为脐部阵发性疼痛,间歇期可完全不痛。肠鸣音亢进,腹胀明显,可见肠型,排便、排气停止。X线检查见多数液平面。
(5)急性心肌梗死 多见于中年以上患者,少数病人疼痛可在上腹部,但腹部无体征。心电图有心肌梗死的图形,血清谷草转氨酶(GOT)及肌酸磷酸酶((2PK)可增高。
【治疗】
急性胰腺炎治疗原则重点在于控制炎症发展,减少并发症发生,全身支持及对症治疗。
1.一般治疗
(1)严密观察体温、呼吸、脉搏、血压与尿量,每日至少2次。进行仔细的腹部检查,了解有无腹肌紧张及腹水、压痛程度和范围,复查白细胞计数,血、尿淀粉酶,电解质。
(2)禁食、胃肠减压控制饮食,轻者适当进低脂低蛋白流质饮食,较重者应禁食及胃肠减压,减少胃酸,以避免促进胰腺分泌。
2.减少胰腺分泌 可用H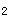 受体阻滞剂(如西咪替丁、法莫替丁、雷尼替定等)、质子泵抑制剂减少胃酸,以抑制胰腺分泌。
受体阻滞剂(如西咪替丁、法莫替丁、雷尼替定等)、质子泵抑制剂减少胃酸,以抑制胰腺分泌。
3.减低胰酶活性 抑胰酶药物只能对胰酶起消耗作用,但对胰腺炎病程、预后无影响。抑肽酶10万~25万U,静滴,每日2次。Gabexate Mesilate有较强抑制胰蛋白酶、弹力纤维酶、激肽、凝血酶原及补体活力的作用,用法为100~200mg,静脉滴注,每日1次,有恶心、皮疹、暂时性血压下降等副作用。另外,新药Miraclid(尿抑制素)用于各种类型胰腺炎,能抑制多种酶,疗效高,用法为20万~50万U,加入5%葡萄糖液500ml中静脉滴注1~2小时,每日1~3次,但注意本药不能与其他抑肽酶同用。
4.生长抑素及其类似物 是治疗坏死性胰腺炎的较好药物。可用生长抑素14肽或8肽生长抑素同类物奥曲肽。
5.全身支持及对症治疗
(1)止痛 阿托品或654-2肌注,每日2~3次,但效果不佳。疼痛剧烈者可同时加用哌替啶50~100mg,不宜使用吗啡。可用0.5~1g普鲁卡因加入5%葡萄糖液500~1000ml中静脉滴注,或用5%普鲁卡因肾囊封闭,使疼痛减轻。
(2)补充营养 补充维生素、电解质、水及能量。对禁食者应输入营养物质,对胃肠减压者应补充水分,一般每日5%葡萄糖盐水1000ml及10%葡萄糖液1000ml静脉滴注,以纠正电解质紊乱,补充葡萄糖酸钙、氯化钾及碳酸氢钠。
(3)抗休克 急性胰腺炎容易发生低血容量性休克,可根据中心静脉压补充液体,纠正休克,应给予白蛋白、新鲜血液及血浆代用品(如右旋糖酐)。若循环衰竭症状不见好转或有心力衰竭,则可加用升压药物或强心剂。同时应注意弥散性血管内凝血的发生,及早给予治疗。
6.减少并发症
(1)抗感染 水肿型胰腺炎不必常规使用抗生素,但对于胆道疾病引起的胰腺炎,或出血坏死型胰腺炎,应给予抗生素控制感染,如青霉素、链霉素、氨苄青霉素、喹诺酮类或头孢霉素类。
(2)多器官受累的治疗 急性出血坏死型胰腺炎发生多器官受累,应针对病情特殊处理,如强心苷类抗心力衰竭,抗凝剂纠正血管内凝血。但器官发生病变主要是由胰酶血症所致,所以应清除胰酶血症的毒害。
1)糖皮质激素:适用于出血坏死型胰腺炎伴有休克或成人呼吸窘迫综合征的病人,每日给地塞米松20mg加入葡萄糖液中静脉滴注,使用2~3天。
2)腹腔灌洗:适用于出血坏死型胰腺炎伴腹腔内大量渗液者,或伴有急性肾衰竭者,灌洗可将腹腔内大量有毒性作用的酶、肽类连同渗液一起排出体外。
3)治疗成人呼吸窘迫综合征(ARDS)、急性肾衰竭等。
7.外科治疗
1.病因
胰腺分泌的消化酶的主要成分为胰酶(以胰蛋白酶原为主),在胰腺中呈酶原状态,不会消化胰腺自身组织,当进入十二指肠后才能被激活成胰蛋白酶以消化食物。如酶原在胰腺内被激活,则胰腺被自身所消化,并引起急性胰腺炎。造成酶原被激活的因素如下:
(1)胆汁或十二指肠液反流 胰管和胆总管在进入十二指肠前先形成一共同通道,结石、炎症、蛔虫等胆管疾病可使通道梗阻(通道学说),胆道内压力增高,胆汁逆流入胰管,激活胰酶原,引起自身消化并发生炎症,即急性胰腺炎。十二指肠憩室、胃肠吻合术后或其他情况引起十二指肠淤滞时,十二指肠液可反流至胰管,激活胰酶原并消化自身而发病。
(2)胰管梗阻 胰管狭窄、乳头部位结石、炎症、肿瘤或胆道口括约肌痉挛等,可引起胰管梗阻,使胰腺液排出障碍;暴饮、暴食、酗酒与情绪激动,可使胰腺分泌剧烈增加,形成功能性胰管梗阻,均可使胰管内的压力骤增,引起胰腺泡及胰小管破裂,释出活性胰酶,产生自身消化作用而致病。
(3)十二指肠乳头部位的病变 如邻近十二指肠乳头部位的憩室炎、球部溃疡伴炎症等可引起十二指肠内压升高,致十二指肠液反流入胰管,激活胰酶产生胰腺炎。
(4)其他 如创伤和手术、某些感染(如腮腺炎及伤寒等)、某些药物(如肾上腺皮质激素)、高血钙及高脂血症等,也是诱发急性胰腺炎的因素。动脉硬化、结节性动脉周围炎等致胰腺缺血可使胰腺抵抗力减弱,在其他因素损害下引发胰腺炎。此外,精神、免疫因素亦可诱发本病。
2.病理分型
急性胰腺炎的基本病理变化是水肿、出血和坏死,一般分为间质性(水肿型)和出血性(坏死型)。
(1)急性间质性胰腺炎 表现为间质的水肿、充血和炎细胞浸润,胰腺本身及其周围可有少量脂肪坏死。本型约占急性胰腺炎的90%以上。
(2)急性出血坏死型胰腺炎 腺泡及脂肪组织坏死,血管坏死则破裂出血,腹腔内可有血性渗出液。急性出血性胰腺炎少见,但病情重、预后差。
【临床表现】
急性胰腺炎可见于任何年龄,以青壮年为多,女性较男性发病率高。因病理变化的性质与程度不同,临床表现亦轻重不一。水肿型胰腺炎症状相对较轻,呈自限性经过;出血坏死型胰腺炎起病急骤,症状严重,变化迅速,常伴休克及多种并发症。
1.症状
(1)腹痛 95%的急性胰腺炎患者有腹痛,多呈突然发作,常在胆石症发作后不久,大量饮酒或暴饮、暴食后发病。轻重不一,轻者上腹钝痛,能耐受;重者绞痛、钻痛或刀割痛,常呈持续性伴阵发性加剧。疼痛部位通常在中上腹部,如胰头部炎症为主者,常在中上腹偏右;如胰体、胰尾炎症为主者,常在中上腹部及左上腹,并向腰背放射。疼痛在弯腰或起坐前倾时可减轻。病情轻者腹痛3~5天即缓解。出血坏死型病情发展较快,腹痛持续时间较长,由于渗出液扩散,可引起全腹痛。极少数患者可无腹痛或者极轻微。
(2)恶心、呕吐及腹胀 起病即伴恶心、呕吐,常在进食后发生。呕吐物常为胃内容物,重者可吐出胆汁或咖啡渣样液体,多同时有腹胀,出血坏死型者常腹胀显著,或有麻痹性肠梗阻。
(3)发热 水肿型胰腺炎者可有中度发热(<38.5℃),少数为高热,一般持续3~5天。出血坏死型体温较高,且持续不退,特别是在胰腺炎或腹腔有继发感染时,常呈弛张高热。发热系胰腺炎症或坏死产物进入血液循环,作用于中枢神经系统体温调节中枢所致。
(4)黄疸 黄疸可于发病后1~2天出现,常为短暂性阻塞性黄疸,多在几天内消退。黄疸的发生主要是由于肿大的胰头部压迫胆总管所致。如黄疸持续不退并加深,则多由胆总管结石引起。起病后第2周出现黄疸,一般是由于胰腺炎并发胰腺脓肿或囊肿压迫胆总管所致。少数病人后期可因并发肝细胞损害引起肝细胞性黄疸。
(5)低血压及休克 出血坏死型胰腺炎常发生低血压或休克,在病初数小时内出现,提示胰腺有大片坏死,也可逐渐出现,或在有并发症时出现。休克的发生机理为:①血液和血浆大量渗出,引起血容量不足,血压下降,体液丢失量可达血容量的30%。②呕吐丢失体液和电解质。③胰舒血管素原被激活,血中缓激肽生成增多,可引起血管扩张、血管通透性增加,血压下降。④坏死的胰腺释放心肌抑制因子(MDF)使心肌收缩不良。⑤并发感染或胃肠道出血。
(6)水、电解质及酸碱平衡紊乱 多有轻重不等的脱水,呕吐频繁者可有代谢性碱中毒。出血坏死型者每有明显脱水与代谢性碱中毒,常伴有血钾、血镁降低。因低钙血症引起手足搐搦者,为重症与预后不佳的征兆。
2.体征
(1)全身状况 水肿型者一般情况良好,出血坏死型者因高热、剧烈腹痛、频繁恶心呕吐等表现为窘迫焦虑、表情痛苦、辗转不安、脉率过速、血压降低、呼吸加快。
(2)腹部体征 水肿型者腹部体征较少,上腹有中度压痛,往往与主诉腹痛程度不相称。无腹肌紧张与反跳痛,均有程度不等的腹胀。
(3)出血坏死型胰腺炎体征 上腹压痛显著,当胰腺与胰周大片坏死、渗出或并发脓肿时,上腹可触及肿块,并有肌紧张与反跳痛。出现腹膜炎时,则全腹显著压痛与腹肌紧张。因肠麻痹常有明显腹胀,肠鸣音稀少而低。少数患者因胰酶及坏死组织液穿过筋膜与肌层渗入腹壁下,可见两侧腹部皮肤呈灰紫色斑(Grey-Truiner征)或脐周皮肤青紫征(Cullen征)。胰液渗入腹腔及肠系膜,或经腹膜后途径进入胸导管时,则产生腹膜炎与胸膜炎(左侧多见),胸腹水多呈血性和紫褐色,其中淀粉酶异常增高。亦可发生黄疸。
3.其他表现 急性呼吸衰竭(或成人呼吸窘迫综合征)、急性肾衰竭、循环功能衰竭、胰性脑病、代谢异常、应激性溃疡及上消化道出血、弥散性血管内凝血等危重疾病,为急性胰腺炎主要死亡原因。
4.并发症
(1)局部并发症
1)胰腺脓肿:发生于急性胰腺炎胰腺周围的包裹性积脓,见于重症胰腺炎的后期,多在发病2~3周后出现。
2)胰腺假性脓肿:多见于重症胰腺炎。为急性胰腺炎后形成的有纤维组织或肉芽囊壁包裹的胰液积聚。常在发病后3~4周出现。
(2)全身并发症
1)感染:可引起败血症,早期以革兰阴性杆菌为主,后期常为混合菌,严重病例可合并真菌感染。
2)消化道出血:上消化道出血多由于黏膜糜烂或应激性溃疡所致,下消化道出血可由胰腺坏死贯穿横结肠引起。
(3)多器官功能衰竭:出血坏死型使多器官受累,引起急性呼吸窘迫症、急性肾衰竭、心力衰竭或心律失常、胰性脑病、应激性溃疡、上消化道出血、胸腹腔积液、弥漫性血管内凝血等。
【实验室及其他检查】
1.实验室检查
(1)血清淀粉酶测定 大多数急性胰腺炎病人血清淀粉酶在起病6~12小时即开始升高,于24小时达高峰,48~72小时后下降,5日后恢复正常。因此,病初应反复检查,苏氏(Somogyi)法血清淀粉酶>500苏氏单位/升(或>128温氏单位/升),对本病的诊断有重要意义。在其他急腹症血清淀粉酶也可升高,但多不超过350苏氏单位/升。应注意,出血性胰腺炎时,血清淀粉酶可能正常。
(2)尿淀粉酶测定 肾功能正常者尿淀粉酶在起病12~14小时开始升高,1~2周后恢复正常。所以若就诊较晚,血清淀粉酶测定正常,测定尿淀粉酶仍有意义。尿淀粉酶大于1000苏氏单位/升具有诊断意义。有胸水或腹水的病例,取胸水或腹水检查淀粉酶,对后期病例有助于诊断。
(3)血清脂肪酶测定 血清脂肪酶升高常在起病48~72小时后开始,对早期诊断无帮助,但持续时间较长,可达1~2周。因此,对后期病例血、尿淀粉酶已恢复正常者,脂肪酶测定有助于诊断。
(4)血糖测定 有时血糖升高和尿糖阳性,对诊断和预后有意义。血糖升高超过150mg/dl,是脏器严重损害的表现之一。出血性胰腺炎可有血糖降低(血糖3.9~5.6mmol/L)。
(5)血钙测定 急性胰腺炎时,脂肪被水解后脂肪酸与钙结合,加之甲状腺分泌降钙素增多,可使血钙下降,低于1.75mmol/L者预后不良(正常值2.1~2.55mmol/L)。
(6)血清正铁血白蛋白试验 急性出血坏死型胰腺炎时,血红蛋白的代谢物与白蛋白结合形成正铁血白蛋白。发病后72小时内即可检出,结合临床,对急性出血坏死型胰腺炎早期诊断有帮助。
2.X线检查 腹部平片可发现胆结石及麻痹性肠梗阻,慢性复发性胰腺炎胰腺有钙化。早期X线检查,有利于排除其他急腹症,特别是消化性溃疡合并穿孔。胰头炎症性肿大或胰腺假性囊肿形成,钡餐检查可见十二指肠曲扩大,胃移位。此外,本症还可有肺不张、肺栓塞、肺部炎症浸润等表现。
3.B超检查 B型超声检查,对急性胰腺炎的诊断有很大帮助,可见胰腺肿大,胰内及胰周围回声异常;亦可了解胆囊和胆道情况;后期对脓肿及假性囊肿有诊断意义。
4.其他 早期白细胞升高,计数可达(10~20)×10
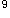 /L,以中性粒细胞升高为主。心电图可显示S-T段压低、T波倒置或双向、Q-T间期延长等改变,可能与休克、缺钾、缺钙或剧烈疼痛有关。腹水时行诊断性穿刺查淀粉酶,可结合临床以辅助诊断。
/L,以中性粒细胞升高为主。心电图可显示S-T段压低、T波倒置或双向、Q-T间期延长等改变,可能与休克、缺钾、缺钙或剧烈疼痛有关。腹水时行诊断性穿刺查淀粉酶,可结合临床以辅助诊断。【诊断与鉴别诊断】
1.诊断 凡遇到急性上腹部疼痛的病人都应想到急性胰腺炎的可能。暴食或饮酒后突然发生上腹持续疼痛、恶心、呕吐应及时做血、尿淀粉酶测定,必要时做腹水淀粉酶检查,升高达到诊断水准即可确诊为本病。间质性胰腺炎病情轻,预后好,易诊断。而出血坏死型病情重,预后差,有时因症状不典型及淀粉酶正常而不易诊断,故及早明确是否为坏死型对及时救治非常重要。以下征象有利于出血坏死型胰腺炎的诊断:①休克;②腹膜炎;③胸膜炎和肺不张;④消化道出血及皮肤紫癜;⑤弥散性血管内凝血;⑥血钙降低、血糖升高;⑦急性肾衰竭等。
2.鉴别诊断
(1)急性胃肠炎 急性胃肠炎上腹呈阵发性疼痛,恶心、呕吐较为剧烈,伴腹泻,肠鸣音亢进,有不洁饮食史,血液中白细胞及淀粉酶基本正常。
(2)胆石症、急性胆囊炎 常为右上腹阵发性绞痛,可牵涉至右肩,有右上腹肌紧张、压痛、反跳痛和墨菲征阳性,疼痛持续时间短,常有多次胆绞痛发作史。胆道蛔虫时,常突然发作剑突下剧烈绞痛和钻顶感,间歇期可毫无症状,部分病人可吐出蛔虫。
(3)消化性溃疡穿孔 有消化性溃疡病史,多突发急性上腹剧痛并迅速蔓延至右下腹及全腹,病人烦躁、出冷汗、脉速、腹式呼吸消失、上腹部压痛及反跳痛明显,腹肌呈板样强直,病人不敢辗转,叩诊肝浊音界消失,X线检查膈下有游离气体。化验检查血清淀粉酶偏高。
(4)急性肠梗阻 多为脐部阵发性疼痛,间歇期可完全不痛。肠鸣音亢进,腹胀明显,可见肠型,排便、排气停止。X线检查见多数液平面。
(5)急性心肌梗死 多见于中年以上患者,少数病人疼痛可在上腹部,但腹部无体征。心电图有心肌梗死的图形,血清谷草转氨酶(GOT)及肌酸磷酸酶((2PK)可增高。
【治疗】
急性胰腺炎治疗原则重点在于控制炎症发展,减少并发症发生,全身支持及对症治疗。
1.一般治疗
(1)严密观察体温、呼吸、脉搏、血压与尿量,每日至少2次。进行仔细的腹部检查,了解有无腹肌紧张及腹水、压痛程度和范围,复查白细胞计数,血、尿淀粉酶,电解质。
(2)禁食、胃肠减压控制饮食,轻者适当进低脂低蛋白流质饮食,较重者应禁食及胃肠减压,减少胃酸,以避免促进胰腺分泌。
2.减少胰腺分泌 可用H
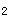 受体阻滞剂(如西咪替丁、法莫替丁、雷尼替定等)、质子泵抑制剂减少胃酸,以抑制胰腺分泌。
受体阻滞剂(如西咪替丁、法莫替丁、雷尼替定等)、质子泵抑制剂减少胃酸,以抑制胰腺分泌。3.减低胰酶活性 抑胰酶药物只能对胰酶起消耗作用,但对胰腺炎病程、预后无影响。抑肽酶10万~25万U,静滴,每日2次。Gabexate Mesilate有较强抑制胰蛋白酶、弹力纤维酶、激肽、凝血酶原及补体活力的作用,用法为100~200mg,静脉滴注,每日1次,有恶心、皮疹、暂时性血压下降等副作用。另外,新药Miraclid(尿抑制素)用于各种类型胰腺炎,能抑制多种酶,疗效高,用法为20万~50万U,加入5%葡萄糖液500ml中静脉滴注1~2小时,每日1~3次,但注意本药不能与其他抑肽酶同用。
4.生长抑素及其类似物 是治疗坏死性胰腺炎的较好药物。可用生长抑素14肽或8肽生长抑素同类物奥曲肽。
5.全身支持及对症治疗
(1)止痛 阿托品或654-2肌注,每日2~3次,但效果不佳。疼痛剧烈者可同时加用哌替啶50~100mg,不宜使用吗啡。可用0.5~1g普鲁卡因加入5%葡萄糖液500~1000ml中静脉滴注,或用5%普鲁卡因肾囊封闭,使疼痛减轻。
(2)补充营养 补充维生素、电解质、水及能量。对禁食者应输入营养物质,对胃肠减压者应补充水分,一般每日5%葡萄糖盐水1000ml及10%葡萄糖液1000ml静脉滴注,以纠正电解质紊乱,补充葡萄糖酸钙、氯化钾及碳酸氢钠。
(3)抗休克 急性胰腺炎容易发生低血容量性休克,可根据中心静脉压补充液体,纠正休克,应给予白蛋白、新鲜血液及血浆代用品(如右旋糖酐)。若循环衰竭症状不见好转或有心力衰竭,则可加用升压药物或强心剂。同时应注意弥散性血管内凝血的发生,及早给予治疗。
6.减少并发症
(1)抗感染 水肿型胰腺炎不必常规使用抗生素,但对于胆道疾病引起的胰腺炎,或出血坏死型胰腺炎,应给予抗生素控制感染,如青霉素、链霉素、氨苄青霉素、喹诺酮类或头孢霉素类。
(2)多器官受累的治疗 急性出血坏死型胰腺炎发生多器官受累,应针对病情特殊处理,如强心苷类抗心力衰竭,抗凝剂纠正血管内凝血。但器官发生病变主要是由胰酶血症所致,所以应清除胰酶血症的毒害。
1)糖皮质激素:适用于出血坏死型胰腺炎伴有休克或成人呼吸窘迫综合征的病人,每日给地塞米松20mg加入葡萄糖液中静脉滴注,使用2~3天。
2)腹腔灌洗:适用于出血坏死型胰腺炎伴腹腔内大量渗液者,或伴有急性肾衰竭者,灌洗可将腹腔内大量有毒性作用的酶、肽类连同渗液一起排出体外。
3)治疗成人呼吸窘迫综合征(ARDS)、急性肾衰竭等。
7.外科治疗
参考解析:
暂无解析
查看答案
- 上一题
- 下一题
